Zoonose

Multi tool use

Tom Frieden, directeur du U.S. Center for disease control and prevention, sortant d'une unité de traitement Ebola pendant l'épidémie de 2014 en Afrique de l'Ouest
Les zoonoses sont des maladies et infections[n. 1] dont les agents se transmettent naturellement des animaux vertébrés[n. 2] à l'être humain, et vice-versa[n. 3]. Le terme a été créé au XIXe siècle, à partir du grec zôon, « animal » et nosos, « maladie », par Rudolf Virchow. Il couvre les zoo-anthroponoses (transmission de l’homme à l'animal) et les anthropo-zoonoses (transmission de l’animal à l'homme). D'un point de vue pratique, l'étude des zoonoses est principalement motivée dans le second cas, quand l'animal joue un rôle dans la transmission de l’agent pathogène d'une maladie affectant la santé humaine[n. 4]. Sont exclues du champ des zoonoses les maladies non infectieuses causées par des animaux (envenimations, allergies), les maladies infectieuses transmises artificiellement d'une espèce à l'autre (études de laboratoire) et celles qui sont transmises passivement par des produits d'origine animale. De même, les maladies communes à l'homme et à certains animaux, sans transmission inter-espèces, ne rentrent pas dans le champ des zoonoses.
L'importance sanitaire des zoonoses ne cesse de croître et environ 75 % des maladies humaines émergentes sont zoonotiques[1],[2]. Par ailleurs, certaines de ces zoonoses sont des maladies professionnelles, qui touchent, par exemple, les éboueurs, taxidermistes, agriculteurs, éleveurs, vétérinaires, forestiers, etc. L'INRS
Sommaire
1 Importance sanitaire des zoonoses
2 Modèles écoépidémiologiques
2.1 Types de contaminations
2.2 Cycle de contamination
2.3 Suites épidémiologiques de l'infection humaine
3 Zoonoses émergentes
3.1 Historique
3.2 Prise de conscience internationale
3.3 Le concept One health / Une seule santé
3.3.1 Réservoir
3.3.2 Modes de transmission
3.3.3 Travailleur
4 Zoonoses parasitaires[n. 14]
4.1 Infections à protozoaires
4.2 Infections à cestodes
4.3 Infections à trématodes
4.4 Infections à nématodes
4.5 Infections dues aux pentastomides et aux arthropodes
4.6 Autres arthropodes parasitaires et allergéniques
5 Tableau synoptique des zoonoses virales, bactériennes et non conventionnelles
6 Liste des zoonoses considérées, en France, comme maladies professionnelles indemnisables
7 Classification des zoonoses majeures, mineures, exceptionnelles, probables et potentielles
7.1 Zoonoses majeures
7.2 Zoonoses mineures
7.3 Zoonoses exceptionnelles
7.3.1 Bénignes
7.3.2 Graves
7.4 Zoonoses probables et potentielles
7.4.1 Probables
7.4.2 Potentielles
8 Particularités et difficultés de la lutte contre les zoonoses
9 Références
10 Notes
11 Voir aussi
11.1 Liens externes
11.2 Bibliographie
Importance sanitaire des zoonoses |

Fosse commune contenant les corps de victimes de la peste bubonique mis au jour à Martigues en 2011
Certaines zoonoses, comme les salmonelloses, les leptospiroses, la rage, sont fréquentes et répandues dans la plupart des pays. D’autres, comme les arboviroses, la morve, la peste, sont plus rares, ou plus localisées géographiquement. Certaines enfin, comme l'infection par virus Herpès B ou la maladie de Marburg, sont exceptionnelles.
La gravité médicale des zoonoses est extrêmement variable : parfois bénignes (vaccine, maladie de Newcastle)[n. 5], parfois mortelles (rage), le plus souvent graves (brucellose, tuberculose, salmonelloses, leptospiroses, morve, tularémie, listériose, fièvre Q, psittacose, encéphalites virales, rickettsioses). Leur impact économique est très important pour l'élevage (tuberculose, brucellose) et, en vertu du principe de précaution, pour les budgets de santé publique (influenza aviaire hautement pathogène H5N1), d'autant que leur nombre, très élevé, ne cesse de croître[n. 6].
Les plus fréquentes ou les plus graves sont qualifiées de zoonoses majeures, celles qui sont à la fois rares et bénignes, de zoonoses mineures. Des zoonoses « exceptionnelles » peuvent être bénignes (maladie d’Aujeszky) ou très graves (encéphalite B, maladie de Marburg). Les zoonose « potentielles » ou « incertaines » sont des maladies qui sont communes à l'espèce humaine et à des espèces animales et dont la transmission est suspectée mais pas démontrée (histoplasmose, infections par Paramyxovirus parainfluenzae)[3].
Modèles écoépidémiologiques |

Homme se défendant avec sa canne contre un chien enragé
Ils sont utiles pour l'évaluation du risque et les systèmes d'alerte précoce. Les zoonoses émergentes doivent passer de petites chaînes de transmission à des chaînes de transmission intense et à grande échelle. Cette transition peut nécessiter une conjonction de nombreux facteurs qui ne nécessite pas nécessairement que le système où se développera le microbe soit supercritique. La modélisation du risque d'émergence est complexe. Le calcul du temps nécessaire à une première grande flambée épidémiologique, puis à une situation de type pandémique est très complexe, et de type stochastique. Il peut considérer l'émergence comme une bifurcation dynamique vers un système devenant supercritique[4].
Types de contaminations |
L'homme peut être contaminé au cours de l’exercice d'une profession le mettant au contact des animaux vivants, de leurs cadavres ou de leurs sous-produits (cuirs, peaux, laine, os, corne). La contamination peut également être accidentelle (à la suite d'une morsure, par exemple), intervenir lors d'une pratique de loisir (baignade, partie de chasse) ou dans le cadre familial (animaux de compagnie).
Cycle de contamination |
Selon le cycle évolutif de son agent causal, une zoonose peut appartenir à quatre catégories[n. 7].
- Orthozoonose (zoonose directe). Tout en admettant plusieurs espèces de vertébrés pour assurer son entretien, l’agent infectieux n'en utilise qu'une seule pour sa transmission à l’homme.
- Cyclozoonose. Le cycle infectieux requiert plusieurs espèces de vertébrés, seules une ou certaines d’entre elles étant responsable(s) de la contamination humaine. Il peut alors s'agir d'une espèce-relais, plus proche de l'homme que l'espèce-réservoir. Dans ce cas, le passage par l'espèce-relais peut en outre constituer une phase d'adaptation ou d'amplification de l'agent causal.
- Métazoonose. Nécessite le passage par un vecteur invertébré (insecte, acarien) permettant la transmission à l’homme.
- Saprozoonose. Dans ce cas, l'agent causal doit obligatoirement passer par le milieu extérieur.
Suites épidémiologiques de l'infection humaine |
Une zoonose est dite « bornée » quand l’homme contaminé, se comportant comme un « cul-de-sac épidémiologique », ne retransmet pas la maladie. Elle est dite « extensive » lorsque la transmission se poursuit à travers l'individu contaminé[n. 8],[3].
Zoonoses émergentes |

Monitoring de la grippe aviaire dans la réserve ornithologique de Tutakoke, sur la côte de la mer de Bering au sud de Hooper Bay, Chevak, Alaska

Première suspicion de foyer de grippe aviaire en Pologne, mars 2006
Historique |
Historiquement, la transmission d'agents infectieux de l'animal vers l'homme a connu une première grande vague lors de la sédentarisation d'une partie de l'espèce humaine et de la domestication des animaux qui s'est ensuivie. Une seconde vague est observée dans la période contemporaine, en raison de plusieurs évolutions récentes intervenues sur la Planète : intensification de l'élevage en zone périurbaine favorisant l’émission massive d’agents pathogènes[5], l’apparition de variants et de souches antibiorésistantes ; augmentation de la population et des besoins alimentaires, notamment en protéines animales, avec un fort développement des marchés d'animaux vivants ; mondialisation des échanges humains et animaux ; empiétement des activités humaines sur les environnements naturels ; changements climatiques[3],[6].
Selon la définition donnée par l'Organisation mondiale de la santé animale, une maladie émergente est « une infection nouvelle, causée par l'évolution ou la modification d'un agent pathogène ou d'un parasite existant, qui se traduit par un changement d'hôtes, de vecteur, de pathogénicité ou de souche »[7]. Il peut également s'agir d'une pathologie infectieuse non encore signalée[n. 9].
Prise de conscience internationale |
Au début des années 2000, une nouvelle maladie émergente est découverte tous les 14 à 16 mois (contre une tous les 10 à 15 ans dans les années 1970). Cette augmentation s'explique par une veille épidémiologique plus intense, mais aussi par une aggravation des conditions favorisant ces émergences.
Selon les institutions internationales, 60 % des maladies infectieuses décrites chez l'homme sont d’origine animale. C'est également le cas de 75 % des maladies humaines émergentes. Enfin, 80 % des pathogènes utilisables pour le bioterrorisme proviendraient de réservoirs animaux. Les alertes de santé publique du début du XXIe siècle ont révélé comment un événement sanitaire à point de départ animal pouvait constituer une menace pour la santé publique, l’économie mondiale, l’environnement et les sociétés[8].
L'enchaînement des causes et des effets est bien résumé dans la position française sur le concept « One Health / Une seule santé » publié en 2011 par le ministère français des Affaires étrangères et européennes :
« La taille de certaines populations humaines, le développement et la rapidité des flux migratoires et des échanges à l’échelle mondiale, la croissance de la pression anthropique dans de nombreux écosystèmes du globe (en raison de la déforestation et de l’urbanisation notamment), le changement climatique ainsi que l’effondrement des systèmes de santé dans certains pays contribuent à expliquer cette augmentation. De même, les changements dans les modes de production ou d’élevage (intensification, augmentation de l’utilisation d’intrants dans les productions animales ou végétales, réduction de la diversité génétique, pratiques de monoculture, contacts étroits entre espèces animales et entre hommes et animaux domestiques ou sauvages) favorisent la circulation des agents pathogènes entre espèces et ont un impact croissant sur le fonctionnement des écosystèmes, la santé et l’environnement. Parallèlement, les microorganismes et leurs vecteurs s’adaptent et peuvent rapidement développer des phénomènes de résistance, tandis que des ressources génétiques disparaissent sans que leur potentiel pharmaceutique ait pu être exploité. Enfin, l’érosion de la biodiversité a un impact sur la santé publique, en termes de richesse et de variété de l’alimentation, mais aussi de pathologies. De nombreux pathogènes se révèlent capables de menacer les êtres humains lorsque leur niche environnementale a subi de profondes perturbations. La biodiversité constitue donc une barrière importante contre les maladies, en particulier celles transmises par des vecteurs (paludisme), car un écosystème déséquilibré peut engendrer la prolifération de l’espèce véhiculant le pathogène ou la pousser à s’attaquer davantage aux êtres humains[8]. »
Le concept One health / Une seule santé |

Prélèvement d'urine sur une souris à pattes blanches (Peromyscus) à la recherche d'animaux porteurs d'hantavirus dans l'état du Nouveau-Mexique (États-Unis).
La complexité des cycles de transmission inter-spécifiques et la multiplicité des facteurs qui peuvent les influencer exigent, pour prévenir et contrôler ces infections, une approche pluridisciplinaire entre professionnels de la santé animale et professionnels de la santé humaine.
Dès 1995, l’Assemblée mondiale de la santé[9] adopte une résolution destinée à mieux détecter les maladies infectieuses réémergentes et identifier les nouvelles maladies. Les institutions nationales et supranationales se dotent de programmes destinés à atteindre cet objectif. Au premier trimestre 1995, paraît le premier numéro du journal Emerging Infectious Diseases[10], qui devient la référence scientifique dans ce domaine.
Les épidémies de fièvre hémorragique à virus Ebola, de SRAS et de grippe aviaire qui se succèdent alors amènent les organisations internationales à imaginer une approche intégrée santé humaine / santé animale / santé environnementale dénommée One World-One Health puis rebaptisée One Health[n. 10]. Au niveau européen, l’épidémie de SRAS conduit au renforcement des réseaux sur les maladies transmissibles et à la mise en place du Centre européen de prévention et de contrôle des maladies, opérationnel depuis fin 2005[11].
L’épizootie d’influenza aviaire hautement pathogène, avec son impact sur la santé humaine, l'économie et les échanges internationaux, conduit les acteurs de santé humaine et animale à se coordonner et à imaginer ensemble de nouvelles politiques de lutte et de prévention.
En 2008, six organisations internationales de premier plan[n. 11] élaborent un cadre de référence fondé sur ce concept.
En avril 2010, la FAO, l’OIE et l’OMS réaffirment l’importance et l’utilité de cette approche dans une note tripartite sur « le partage des responsabilités et la coordination des actions globales pour gérer les risques sanitaires aux interfaces animal-homme-écosystèmes »[n. 12]. Cette approche intégrée de la santé est désormais renommée One Health (une seule santé). Dans ce cadre, la coordination OMS / OIE / FAO a été renforcée, des normes communes ont été adoptées et de nouveaux réseaux ont été mis en place[n. 13]. Un centre de gestion conjoint OIE/FAO des urgences en santé animale est créé.
Parallèlement, les liens entre santé humaine et préservation des écosystèmes sollicitent l'attention des organisations environnementales, et une coordination se crée sous l’égide de l’Initiative COHAB[12].
Sur le plan scientifique, des collaborations pluridisciplinaires se développent, telles que Med-Vet-Net[13]. La Commission européenne appuie le développement de consortiums de recherche sur la thématique des changements environnementaux et la santé[14].
Prévention des risques professionnels[15]
D'après l'INRS, il s’agit de trouver des solutions de prévention[16] afin de rompre la chaîne de transmission en agissant à différents niveaux :
- le réservoir
- les modes de transmission
- le salarié potentiellement exposé (en mettant en place des procédures de travail et des règles d'hygiène individuelle)
Ces mesures de prévention doivent être adaptées en fonction du secteur professionnel et des agents biologiques en cause.
Réservoir |
- Empêcher la constitution d’un réservoir :
- S’assurer du contrôle sanitaire des animaux
- Mettre en quarantaine des animaux nouvellement arrivés
- Optimiser les conditions d’élevage
- Détruire le réservoir :
- Détruire un élevage de volailles atteintes par la grippe aviaire
- Organiser des vides sanitaires
- Désinsectiser, dératiser, etc.
Modes de transmission |
- Mettre en place des mesures d’isolement des animaux malades
- Améliorer la ventilation générale des locaux de travail
- Séparer les zones non contaminées (locaux administratifs, salle de restauration…) des zones contaminées
- Limiter l’accès des personnels dans les lieux où séjournent des animaux malades
- Mettre en place des procédures de gestion des déchets
- Limiter les projections (limiter l’usage des jets d’eau à haute pression) et la mise en suspension des poussières (aspirer plutôt que balayer)
- Mécaniser certaines tâches
Travailleur |
- Fournir les équipements de protection individuelle adaptés tels que gants, appareils de protection respiratoire
- Former le personnel à leur utilisation
- Mettre à disposition les moyens d’hygiène nécessaires (vestiaires séparés pour les vêtements de ville et les vêtements de travail, installations sanitaires, moyens de lavage des mains et du visage, etc.)
- Faire connaître les procédures de travail et les mesures d’hygiène individuelle
En plus de ces différentes mesures, la prévention passe également par une information des salariés sur les risques encourus à leur poste et par la formation quant à la façon de se protéger (hygiène, protection collective et individuelle).
Zoonoses parasitaires[n. 14] |
Infections à protozoaires |
- Toxoplasmose
- Sarcosporidiose
- Leishmaniose
- Trypanosomiase africaine
- Paludisme
- Pneumocystose
- Babésiose
- Amibiase
- Giardiase
- Balantidiase
Infections à cestodes |
Echinococcose (hydatidose)- Téniase (cisticercose)
- Botriocéphalose
- Sparganose
Infections à trématodes |

Dermatite cercarienne provoquée par la larve microscopique d'un schistosome du genre Trichobilharzia.
- Schistosomiase (bilharziose)
Clonorchiase et opisthorchiase
- Paragonimose
- Fasciolase
- Dicrocœliose
- Fasciolopsiase
- Mésocercariase
Infections à nématodes |
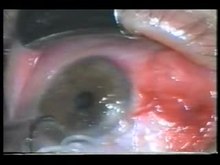 Lire le média
Lire le médiaExtraction chirurgicale de Dirofilaria repens de la conjonctive oculaire d'un patient sous anesthésie locale
- Trichinose
- Larva migrans
- Filariose
- Dracunculose
- Capillariose
- Strongyloïdose
- Trichostrongylose
- Mammomonogamiase
Infections dues aux pentastomides et aux arthropodes |
- Pentastomose
- Gale
- Pneumocariose
- Myase
- Tungose
Autres arthropodes parasitaires et allergéniques |
- Ectoparasites
Acariens allergéniques
Tableau synoptique des zoonoses virales, bactériennes et non conventionnelles |
Légende
- En gras, les zoonoses reconnues maladies professionnelles.
- V/B/NC : Virus / Bactérie / Agent non conventionnel.
- Sur fond jaune : zoonoses majeures.
Précédé d'un • : maladie humaine à déclaration obligatoire en France. : zoonose déjà observée sur le territoire français
: zoonose déjà observée sur le territoire français
| Zoonose |
V/B/NC |
Agent |
Espèce(s) animale(s) impliquées |
Expression chez l'homme |
Particularités |
|---|---|---|---|---|---|
| • Brucellose[17] |
B | Brucella spp. | Carnivores domestiques (B. canis). Bovins (B. abortus). Ovins, caprins (B. mellitensis). Équidés (B. abortus). Suidés (B. suis). |
- Formes classiques
- Forme chronique apyrétique : asthénie, douleurs articulaires, spondylite , cirrhose chronique, méningo-myélo-radiculite, méningo-encéphalite. - Forme grave : aiguë ou suraiguë. Brucellose polyviscérale maligne, troubles cardiaques, hépatiques, rénaux ou pulmonaires. - Forme mineure : état pseudo-grippal passager. |
Zoonose professionnelle ou accidentelle. Pas de transmission interhumaine (zoonose bornée). Contamination par contact avec des animaux brucelliques, consommation de produits laitiers frais, manipulation de fumier et produits souillés, inhalation de poussières infectées. |
Campylobactériose[18] (ou vibriose) |
B | Campylobacter spp. | C. coli - Porcs, oiseaux, bovins, ovins. C. fetus subsp. fetus - Bovins, ovins. C. fetus subsp. venerealis - Bovins. |
Gastro-entérites, septicémies, abcès, méningites, avortements, rectites, syndrome de Guillain-Barré. | Le caractère zoonotique des campylobactérioses est bien établi pour Campylobacter jejuni, C. coli et C. fetus. En 2014, les campylobactérioses restaient la première cause de gastroentérite humaine bactérienne dans l’UE (et en France). |
| • Tularémie[19] |
B | Francisella tularensis
|
250 espèces animales sensibles : rongeurs, lagomorphes, chat, chien, gibier. | Céphalées, douleurs, hyperthermie, asthénie, sueurs nocturnes. Puis forme ulcéro-ganglionnaire (80 % des cas) localisée au bras. Existent également : forme oculo-ganglionnaire (3-5 % des cas), forme angineuse (15 % des cas) ; forme ganglionnaire pure ; forme fébrile isolée d'aspect grippal ; formes méningées ; érythème noueux ; formes pulmonaires. |
Hémisphère nord : Amérique du Nord, Asie, Europe. Longtemps maladie saisonnière (hivernale) des chasseurs, aujourd’hui réémergente. En France, réservoir sauvage tiques + micromammifères. Contamination par manipulation d’un animal malade (chasseurs, braconniers, garde-chasses, gardes forestiers, vétérinaires, cuisiniers, marchands de gibier et de peaux). Zoonose professionnelle. |
| • Charbon bactérien[20] ou fièvre charbonneuse |
B | Bacillus anthracis | Bovins, ovins, caprins, équidés, suidés | - Charbon d'inoculation par piqûre (éleveur, vétérinaire, ouvrier d’abattoir, boucher, équarrisseur : charbon professionnel), manipulation de produits animaux contaminés (poils, laines, corne, os : ouvriers de tannerie, mégisserie, filature, dockers, utilisateurs de blaireaux, gants de crins, objets en cuir, en os). - Charbon d'ingestion : charbon alimentaire (au Liban : « maladie du foie cru »). - Charbon d'inhalation : ouvriers travaillant peaux, laines, cuirs, crins, aliments du bétail (« charbon des trieurs de laine », « charbon des chiffonniers »). |
Zoonose bornée, accidentelle et surtout professionnelle. Entre 20 000 et 100,000 cas humains par an dans le monde. |
| • Peste zoonose[21] |
B | Yersinia pestis | Rongeurs | - Peste bubonique : la plus fréquente. Bubon à l’aine (70 %), l’aisselle (20 %), cou. Létalité allant de 40 à 95 %. - Peste pulmonaire : complication de la forme bubonique ou primitive. Toux, crachats mousseux ensanglantés. Taux de létalité proche de 100 %. - Peste septicémique : sans bubon ni manifestation pulmonaire. Symptômes généraux nerveux. Taux de létalité proche de 100 %. |
Maladie des rongeurs, d'origine asiatique, transmissible à l’Homme, . Le vecteur est la puce du rat. Foyers invétérés (Népal, Java, Brésil, Mauritanie, Iran, États-Unis). Les changements climatiques pourraient influencer l’apparition des pandémies. |
Leptospirose[22] |
B | Différents sérovars de Leptospira interrogans |
Carnivores domestiques, bovins, rongeurs, équidés, suidés. | Symptômes pseudo-grippaux pouvant rapidement évoluer en septicémie avec atteintes viscérales. C'est une maladie professionnelle |
Transmise du rat, rongeur, ou autre mammifère (carnivores domestiques exceptionnellement) à l'homme, via l'environnement souillé par de l'urine contaminée. |
Pasteurellose[23] |
B | Pasteurella spp.
|
Chien, chat, lapin, rat, singe. | - Forme aiguë : signes inflammatoires locaux, plaie chaude, rouge, très douloureuse, puis suppuration (ressemble à un panaris + douleur locale spontanée extrêmement vive). Œdème marqué, dur, chaud, rouge + lymphangite et adénopathie satellite. - Forme subaiguë loco-régionale : idem, phase de rémission, puis ténosynovite douloureuse non suppurées, arthropathie + troubles vasomoteurs (lourdeur, cyanose ou pâleur, fourmillement, paresthésies) + décalcification osseuse (algodystrophie sympathique au voisinage du point d'inoculation). - Forme systémique (1/3 des cas) : infections des voies respiratoires, septicémie, infection urogénitale ou neuro-méningée, digestive, ophtalmique. |
Inoculée lors de morsures par des animaux, plus particulièrement le chien et le chat : 20 à 50 % des plaies infectées dues à une morsure de chien contiennent des pasteurelles (75 % pour le chat). |
Fièvre Q[24] |
B | Coxiella burnetii | Bovins, ovins, caprins. | - Forme aigue
- Forme chronique : fièvre isolée, hépatite, ostéomyélite, endocardite. - Chez la femme enceinte : avortement spontané, retard de croissance in utero, accouchement prématuré, avortements à répétition. |
Répandue dans le monde entier. Animaux sauvages et tiques entretiennent l’agent et contribuent à sa diffusion ; ruminants domestiques (sécrétions génitales, excréments, urines, fumiers) responsables de la transmission à l’Homme (hôte accidentel). Contamination par inhalation de poussières virulentes. |
| • Listériose[25] |
B | Listeria monocytogenes | Bovins, ovins, caprins, oiseaux, rongeurs, lagomorphes. | Syndromes fébriles pseudo-grippaux, avortements et méningo-encéphalites. | Le réservoir est constitué par l'homme, les produits d'origine animale (lait et produits laitiers surtout), sol, eau, végétaux, ensilages pour ruminants. |
Rouget[26] Érysipéloïde de Baker-Rosenbach |
B | Erysipelothrix rhusiopathiae | Suidés, ovins, caprins, oiseaux, rongeurs, lagomorphes, poissons, crustacés. | Inoculation cutanée accidentelle (autopsie, manipulation de viandes, viscères, peau, os de porc, mouton, oiseau, poissons, crustacés contaminés). - Rouget cutané localisé : macule érythémateuse prurigineuse, puis phlyctène sur la face dorsale de la main, le doigt, plus rarement sur l'avant-bras ou le visage. Extension en tache d'huile jusqu'au poignet, coloration lie de vin. Douleur locale parfois intense, aggravée par la chaleur. Évolution généralement favorable, mais complications possibles : localisation articulaire, endocardite, septicémie. - Rouget cutané généralisé : très rare. Adénopathies volumineuses, fièvre, multiples localisations cutanées, arthralgies. - Rouget septicémique : exceptionnel. Généralement associé à une endocardite. |
Zoonose professionnelle universellement répandue et touchant le porc, les ovins et les oiseaux. Pas de transmission interhumaine (zoonose bornée). |
Maladie de Lyme[27] |
B | Borrelia burgdorferi | Rongeurs, lagomorphes. | Érythèmes chroniques migrants, polyarthrites, neuropathies graves | Transmise par la morsure d'une tique infectée. Le réservoir principal de la maladie est constitué par les cervidés et les rongeurs. |
Shigellose[28] |
B | Shigella spp. |
Suidés, singe, chien. | Fièvre, nausées, douleurs abdominales, diarrhée muqueuse ou sanguinolente, déshydratation importante. Dysenterie bacillaire (Shigella dysenteriae sérotype 1) ou gastro-entérite (autres sérotypes de Shigella dysenteriae, Sh. flexneri, Sh. boydii, Sh. sonnei). | La contamination de l’homme se réalise par contact direct ou indirect avec les fèces de singes infectés. Transmission inter-humaine directe ou indirecte par voie oro-fécale. |
Sodoku[29] |
B | Spirillum morsus suis ou Spirillum minus |
Rongeurs. | Adénopathie satellite, épisodes fébriles récidivants, érythème (membres, tronc et/ou face). Fréquente au Japon d'où son nom (So = rat et Doku= poison). | Transmise principalement par morsure, griffure ou au travers d'une peau lésée. |
Fièvre de Haverhill[30], streptobacillose |
B | Streptobacillus moniliformis) |
Rongeurs | Température à 40 °C, algies diffuses, fatigue générale. Syndrome d’infection générale + signes cutanés, symptômes articulaires, manifestations pharyngo-laryngées. | Constitue, avec le sodoku, les « maladies de la morsure du rat ». |
Maladie des griffes du chat[31], ou lympho-réticulose bénigne d’inoculation |
B | Bartonella henselae | Chat | Papule, puis une vésico-pustule non prurigineuse au lieu d'inoculation, puis lymphadénopathie persistante, légère hyperthermie. Suppuration (10-30 % des cas). Régression spontanée, mais complication possible : suppuration chronique. Formes atypiques : syndrome oculo-glandulaire de Parinaud (conjonctivite granulomateuse + lymphadénopathie pré-auriculaire) ; endocardite, encéphalite, neurorétinite, septicémie, purpura ; angiomatose bacillaire (sujets immunodéprimés). |
Maladie ubiquitaire, surtout enfants et jeunes adultes. Contamination par griffure ou par simple contact (caresse, embrassade). La puce du chat (Ctenocephalides felis) joue un rôle majeur dans la transmission de l’infection chez le chat. |
Pseudotuberculose[32], ou infection par le bacille de Malassez et Vignal |
B | Yersinia pseudotuberculosis | Chat, chien, bovin, oiseaux, rongeurs. | - Formes généralisées septicémiques. - Formes localisées : adénite mésentérique (80 % des cas), simulant une crise appendiculaire aiguë. |
Contamination par contact direct (chat, chien, lapin, vache) ou indirect (consommation d'aliments souillés du potager). Pas de contamination interhumaine directe. |
| Infection par Yersinia enterocolitica[33] |
B | ||||
| • Rickettsioses[34] |
B | - Carnivores domestiques : R. conorii (fièvre boutonneuse) - Rongeurs : R. conorii (fièvre boutonneuse), R. typhii (typhus murin). |
|||
Salmonelloses[35] |
B | Salmonella spp. | Bovins, ovins, caprins, équidés, suidés, oiseaux, rongeurs, lagomorphes, singes, reptiles. | ||
Staphylococcie[36] s |
B | ||||
Tétanos[37] |
B | Clostridium tetani | |||
Tuberculose[3] |
B | Mycobacterium bovis, M. tuberculosis, M. avium |
- Carnivores domestiques (M. bovis, tuberculosis) - Bovins (M. bovis, caprae, tuberculosis) - Ovins et caprins (M. bovis) - Suidés (M. bovis), oiseaux (M. avium) - Singe (M. tuberculosis) |
||
Mélioïdose[38] Pseudo-morve |
B | Burkholderia pseudomallei (bacille de Whitmore) |
Tous les mammifères domestiques et sauvages, oiseaux, reptiles | - Forme septicémique ou septico-pyohémique mortelle (rare). - Forme localisée : lésions suppuratives à évolution lente, localisation variable, prédilection pulmonaire. Retentissement lymphatique (pseudo-tubercules ganglionnaires). Dépérissement progressif, cachexie, mort. - Forme latente ou inapparente. |
Maladie exotique originaire d'Extrême-Orient. Transmission à partir du sol et des eaux souillées (maladie hydro-tellurique). Les animaux infectés excrètent B. pseudomallei dans leur lait. |
Morve[39] |
B | Burkholderia mallei | Équidés | Grave, mais rare. - Forme isosymptomatique (identique à la maladie animale) : manifestations cutanées ou nasales à caractère ulcératif + retentissement lymphatique. - Forme cutanée : abcès cutanés et sous-cutanés à évolution lente, libérant un pus huileux. Chancre extensif + lymphangite de voisinage et adénite. - Forme nasale : rhinite rebelle avec sécrétions nasales muco-sanguinolentes puis mucopurulentes. Ulcérations de la pituitaire + réaction des ganglions sous-glossiens. - Stade avancé : broncho-pneumonie, ostéo-arthrites, ostéomyélites, orchi-vaginalites, méningo-encéphalites ; fatigue générale, amaigrissement, fièvre. Évolution lente (6 mois - 3 ans) et fatale. |
Une des premières zoonoses identifiées en tant que telle (Rayer, 1837). Éradiquée en Europe depuis 1925, persiste au Proche-Orient, en Amérique du Sud et en Asie. Transmission cutanée, muqueuse ou digestive par des équidés malades ou infectés (cavaliers, palefreniers, bouchers, vétérinaires). Contagion interhumaine possible. |
FHSR : fièvre hémorragique avec syndrome rénal[40] |
V | Hantavirus Virus Puumala Virus Dobrava Virus Hantaan Virus Séoul Virus Prospect Hill Virus Sin nombre |
Rongeurs | - Asie, FHSR à virus Hantaan (fièvre hémorragique de Corée) : syndrome pseudo-grippal, puis hypotension, protéinurie et hémorragies, puis oligurie sévère (parfois mortelle), enfin polyurie violente. - Europe de l’Ouest, FHSR bénigne à virus Puumala (nephropathia epidemica) : fièvre, maux de tête, douleurs diffuses, myopie aiguë caractéristique. Oligurie/polyurie + signes respiratoires et syndrome pseudo-grippal. Quelques cas d’encéphalite graves. - Balkans : formes graves à virus Dobrava. - Virus Séoul protéiforme : syndrome fébrile bénin ou forme sévère avec fièvre, vomissements, insuffisance rénale, hémorragies, splénomégalie, thrombocytopénie. |
Infections à Hantavirus (famille des Bunyaviriadae) : 200 000 cas/an. Contamination par inhalation. |
Ornithose-psittacose[41] |
B | Chlamydia psittaci | Oiseaux | ||
| • Rage (zoonose)[42] |
V | Carnivores domestiques, bovins, ovins, caprins, équidés, suidés, rongeurs, lagomorphes, singe, chiroptères. | Encéphalite mortelle. | Transmise par morsure. |
|
Infection à Streptococcus suis[43] |
B | Streptococcus suis | Suidés | Le plus souvent : infection inapparente. Formes graves : méningites, septicémies, surdité, diplopie, ataxie. Évolution fatale possible. Plus rarement : arthrite, spondylodiscite, gastro-entérite, endocardite, syndrome hémorragique cutanéo-muqueux, purpura fulminans, uvéite. |
Asie, Europe, Amérique, Nouvelle-Zélande. Zoonose professionnelle rare, mais grave. Contamination par l'intermédiaire de plaies au contact de porcs ou de produits issus de porcs. Pas de transmission inter-humaine. |
Cow pox[3] (variole de la vache) |
V | Virus du cow pox | Chat, bovins, rat, rongeurs sauvages. | Lésions cutanées (mains, face), œdème local, lymphangite, fièvre. Forme grave (personnes immunodéprimées) : éruption généralisée avec extension oculaire, buccale, génitale. Encéphalite démyélinisante parfois mortelle. | Le virus a été utilisé, dès 1796, par Jenner pour protéger l’homme contre la variole. Les virus de la variole, du cow-pox, de la vaccine et de la variole du singe sont très proches (orthopoxvirus). |
| Pseudo cow pox[44] Paravaccine ou nodule des trayeurs |
V | Virus du groupe para-vaccine |
Bovins |
Nodules hémisphériques rosés ou rouges, prurigineux, de la grosseur d'un pois, sur les mains. Régression spontanée. | Transmission au cours de la traite |
| Stomatite papuleuse bovine |
V | Poxvirus |
Bovins (veaux) | Affection bénigne : papules ou nodules cutanés aux points de pénétration (main, doigt) qui régressent, puis disparaissent en quelques jours. |
Infection humaine accidentelle (blessures ou plaies souillées au contact des lésions animales). |
| Stomatite vésiculeuse contagieuse | V | Bovins, ovins, caprins, équidés, suidés. | Syndrome pseudo-grippal bénin : fièvre, céphalées et douleurs rétro-orbitaires, myalgies, nausées, vomissements, diarrhée ± symptômes locaux : vésicules dans la bouche, le pharynx ou sur les mains. |
- Transmission naturelle (continent américain) : contact d'animaux infectés, ou piqûre d’un arthropode vecteur. - Contaminations de laboratoire (source la plus importante). |
|
| Fièvre de la vallée du Rift | V | Phlebovirus |
Bovins, ovins, caprins. | Maladie bénigne : fièvre élevée, nausées, vertiges, photophobie, courbatures, douleurs articulaires. Létalité 1 %. Formes graves : manifestations hémorragiques, hépatite, encéphalite, rétinite, cécité. Létalité 1 % (en Égypte, taux de létalité jusqu'à 14 %). |
Zoonose décrite en 1931 (Kenya, vallée du Rift). Ouganda, Afrique du Sud, Namibie, Tanzanie, Kenya, Nigeria, Soudan, Égypte, Arabie Saoudite, Yémen, Mayotte, etc. En 1977, forme grave en Égypte : épizootie + 200 000 personnes infectées, 600 morts. |
| Ecthyma contagieux[3] |
V | Virus ORF (poxvirus) |
Ovins, caprins. | Lésions sur mains : boutons ou papules de quelques millimètres, rougeâtres et prurigineuses. Régression ou formation de vésicules ou vésiculo-pustules + adénopathie satellite. Exceptionnellement : atteinte de la muqueuse oculaire. |
Zoonose mineure (rare et bénigne) professionnelle (éleveurs, vétérinaires). |
| Maladie vésiculeuse des suidés | V | Suidés | |||
| Encéphalomyocardite[45] |
V | Suidés, rongeurs, lagomorphes. | |||
Grippe[46] |
V | Suidés | |||
Hépatite E[47] |
V | HEV Hepatitis E Viruses |
Suidés, rat. | Dans 50 % des cas, anorexie, ictère, hépatomégalie, douleurs abdominales, nausées, vomissements, fièvre. Chez l’enfant, infection souvent asymptomatique. Létalité faible (sauf chez la femme enceinte, jusqu'à 25 %). |
5 génotypes viraux : - 1 et 2 strictement humains ; - 5 strictement aviaire ; - 3 et 4 communs aux humains et aux porcs, à l'origine d'une véritable zoonose. |
Nipah[48] |
V | Virus Nipah | Suidés, chiroptères (roussettes du genre Pteropus). | Encéphalite, fièvre , céphalées, pertes de conscience, vomissements, atteinte respiratoire. Létalité variable : 39 % en Malaisie, 73%-100 % au Bengladesh. Séquelles neurologiques modérés (convulsions, modifications de la personnalité). |
Identifiée en Malaisie en 1999. En Malaisie, contamination des porcs par voie orale, à partir de fruits infectés par l'urine des chauve-souris. L'homme se contamine au contact des porcs excréteurs. Au Bengladesh, contamination directe par les fruits souillés. |
Hendra[49] |
V | Virus Hendra (HeV) | Équidés, chiroptères (roussettes du genre Pteropus). | Symptômes respiratoires aigus, symptômes nerveux. |
Virus proche du virus Nipah (NiV). Isolé en 1994 sur des chevaux et des hommes au haras de Hendra (Australie). En 1994, 80 cas équins, 7 cas humains dont 4 mortels. Contamination au contact du cheval. Aucun cas de transmission interhumaine n’a été signalé. |
| Grippe zoonotique |
V | Virus IAHP H5N1, IAFP H7N9 | Oiseaux | ||
| Virus IAFP H10N8 | V | Oiseaux | |||
Maladie de Newcastle[50](pseudo peste aviaire) |
V | Virus de la maladie de Newcastle |
Oiseaux | Infection généralement bénigne : conjonctivite, œdème des paupières, hémorragies sous conjonctivales. Complications : suppurations, réaction fébrile, maux de tête, douleurs musculaires, adénopathie satellite. |
Occasionnellement transmissible à l’homme, par inhalation de poussières ou infection oculaire (aviculteurs, personnel des abattoirs de volailles, vétérinaires, techniciens de laboratoire). |
| Chorio-méningite lymphocytaire[51] |
V | Virus de la chorio-méningite lymphocytaire |
Rongeurs | - Forme bénigne grippale. - Forme méningée : phase grippale, puis vomissements, maux de tête, raideur de la nuque, modification des réflexes (méningite lymphocytaire avec guérison spontanée en quelques semaines). Quelques cas mortels. - Infections congénitales : secondaires à l’infection de mère pendant la grossesse (chorio-rétinite, atrophie du nerf optique, atteinte neurologique avec séquelles graves chez l'enfant). |
Ubiquitaire. Le plus souvent inapparente. |
Variole du singe[52] ou Monkey-pox |
V | Virus de la variole du singe |
Rongeurs (écureuils, chiens de prairie), singe, oiseaux. | Symptômes de la variole. |
Identifiée en 1959, virus isolé chez l'homme en 1970 au Zaïre. Zaïre, Liberia, Nigeria, Côte d’Ivoire, Cameroun, Sierra Leone. Atteint principalement les enfants. Parfois mortelle chez les plus jeunes. Contaminations secondaires interhumaines rares. |
Herpès B[53] |
V | Singe | Transmission par morsure |
||
| • Fièvre hémorragique à virus Ebola[54] |
V | - Souches africaines :
- souche Ebola-Reston (REBOV) |
Singe, chiroptères. | Symptômes de fièvre hémorragique grave, mortelle dans 25-90 % des cas. |
Identifié en 1976 au Soudan (59 morts), et en République Démocratique du Congo (259 morts). Les souches africaines sont redoutables, l'infection par la souche Reston est inapparente. |
| Maladie de Marburg[55] |
V | Filovirus | Singe vert (Cercopithecus aethiops), chiroptères. | Malaise général, céphalées, fièvre à 40 °C. Vomissements intenses, débâcle diarrhéique, exanthème, énanthème des muqueuses buccales. Conjonctivite (50 % des cas), troubles nerveux. Létalité élevée. |
Apparue en 1967 en Europe : 23 cas à Marburg, 6 à Francfort, 1 à Belgrade. Originaire d'Angola. Transmission au contact de cadavres de singe (chasse, dépeçage) Transmission interhumaine possible. |
| Maladie de Yaba | V | Poxvirus | Macaque | Maladie bénigne : épaississements cutanés de 2-3 cm de diamètre, sur la face ou les bras. Évolution : chute de l’épiderme, infection, croûte brunâtre. Aucun signe général. | Identifiée pour la première fois à Yaba, près de Lagos (Nigeria). |
SRAS[56] Syndrome respiratoire aigu sévère |
V | Coronavirus enzootique | Civette (amplificateur), chauve-souris rhinolophe (réservoir). |
Pneumopathie sévère, fébrile, malaise général, parfois diarrhée. | Apparu en 2003 à Hong-Kong. Diffusion mondiale. 8 000 cas et 800 morts déclarés. Transmission initiale d’origine animale suivie d'une transmission interhumaine. |
MERS[56] Middle East respiratory syndrome |
V | Coronavirus enzootique | Dromadaire (hôte-relais). |
Fièvre, toux, dyspnée, pneumonie. Parfois symptômes gastro-intestinaux (diarrhée). | Apparu en 2012 en Jordanie, Arabie Saoudite. Diffusion mondiale, mais tous les cas sont originaires, directement ou indirectement, du Moyen-Orient. Transmission interhumaine. |
| Syndrome pulmonaire à Hantavirus[57] |
V | Hantavirus
|
Rongeurs | Forme aiguë, fièvre, myalgies, céphalées, toux, insuffisance respiratoire. Létalité 35-50 %. Formes moins sévères en Amérique du Sud. |
Identifié en 1993, aux États-Unis : États-Unis, Argentine, Bolivie, Brésil, Canada, Chili, Paraguay, Pérou, Uruguay. |
Tahyna[58] |
V | Virus Tahyna Bunyavirus |
Cheval, lapin sauvage, lièvre. | En Camargue, affections fébriles traînantes et mal définies. En Alsace, encéphalites. | Virus isolé pour la première fois en Tchécoslovaquie, puis en Yougoslavie, en Australie et en France (en Camargue, séropositivité humaine de 60-80 % dans certaines localités, chevaux infectés à 100 %). |
Typhus murin[3] |
B | Rickettsia typhi | Rat, rongeurs sauvage. | Proche du typhus épidémique, mais moins grave. | Transmise par les déjections de puces, ou par les urines de rongeurs. Entre rats, transmission par voie digestive (cannibalisme), par les parasites. |
Typhus épidémique[3] |
B | Rickettsia prowazecki | Équidés ou ruminants. |
Tuphos (torpeur et dépression) profond accompagné d'une éruption pétéchiale (sauf sur la face et le cou). Issue fatale fréquente (9e - 12e jour). | Transmission inter-humaine par l’intermédiaire du pou. Cycle extra-humain d’entretien animal à bas bruit. La maladie est aujourd'hui observée surtout en Afrique et en Amérique. |
Vaccine[3] |
V | Virus vaccinal | Bovins, rongeurs sauvages (campagnol roussâtre, campagnol agreste, mulot sylvestre, gerbille, écureuil, rat), chat (contaminé au contact des rongeurs). | - Forme bénigne : lésions sur les mains ou la face à la suite de griffures, parfois sans que l’origine de la contamination soit reconnue. Papules, vésicules + adénopathie. Parfois œdème, lymphangite, fièvre. - Forme grave (sujets immunodéprimés) : éruption généralisée, fièvre, atteinte oculaire, buccale, génitale, encéphalite démyélinisante parfois mortelle. |
Contamination par contact cutané. Virus utilisé par Jenner pour vacciner contre la variole. Le virus pourrait être une recombinaison ancienne entre virus de la variole humaine et virus du cow-pox, (ou un parapox virus équin). Il pourrait également être une nouvelle variété virale dérivée du virus du cow-pox ou de la variole, ou le reliquat d’un virus naturel disparu. Variole, cow-pox, vaccine et variole du singe sont étroitement apparentées (orthopoxvirus). |
| Infection à virus West Nile[59] |
V | Virus West-Nile | Oiseaux sauvages et domestiques : moineau, pigeon de roche, tourterelle, corneille, héron garde-bœuf, rapaces, poule, canard, oie, pigeon domestique. | - Portage asymptomatique, formes bénignes. - Syndrome fébrile : frissons, céphalées, vertiges, sueurs profuses. Exanthème discret, polyadénie, irritation de la gorge. - Rarement, atteinte du système nerveux central, formes neuro-invasives pouvant être mortelles. |
Zoonose saisonnière (mai-novembre en climat tempéré).Vecteurs : moustiques des genres Culex, Mansonia, Argas. Les mammifères sont des cul-de-sac épidémiologiques. Transmission interhumaine par greffe d’organe. |
Maladie de Creutzfeldt-Jakob atypique[60] (nvMCJ) |
NC | Prion | Bovins, petits ruminants. | Troubles psychiatriques, ataxie cérébelleuse, évolution clinique sur plus d’une année | Décrite en 1996. Induite par l’agent de l’ESB. Encéphalopathie spongiforme subaiguë transmissible (la seule du groupe des ESST à être considérée comme une zoonose). Tansmission par ingestion d’aliments contenant des tissus nerveux bovins infectés. 177 cas au Royaume-Uni, 27 en France (+ 25 autres cas entre Espagne Irlande, États-Unis, Pays-Bas, Canada, Italie, Portugal, Arabie Saoudite, Japon et Taiwan |
Fièvre de Lassa[61] |
V | Arenavirus | Rongeurs (Mastomys natalensis). | Fièvre hémorragique. Forte hyperthermie, douleurs articulaires, éruption cutanée, ulcérations bucco-laryngées, tuphos. Mortalité 36-67 % des malades. | Identifiée en 1969 en Afrique, à Lassa (Nigeria). Maladie localisée au Nigeria, en Guinée, en Sierra Leone, au Liberia (+Mali et Côte d’Ivoire). Au moins 100 000 à 300 000 cas/an, dont 5 000 cas mortels. Cas primaires infectés par contact avec des rongeurs. Haute fréquence de transmission interhumaine entraînant des cas secondaires nosocomiaux. |
Fièvre jaune[62] |
V | Flavivirus | Singes, marsupiaux, fourmilier arboricole, rongeurs. | De l'infection inapparente à la maladie mortelle. - Première phase : fièvre, frissons, céphalées, rachialgie dorso-lombaire, exanthème thoracique. - Rémission. - Seconde phase : hépatonéphrite avec nausées, vomissements (« vomito negro ») albuminurie, ictère (fièvre « jaune »), ecchymoses. |
Afrique (Ouganda, Soudan, Kenya, Nigeria, Éthiopie, Zaïre, Sénégal). Amérique Centrale (Panama, Costa Rica, Honduras, Guatemala, Trinidad). Amérique du Sud (Bolivie, Brésil, Colombie, Pérou, Venezuela). En Amérique du Sud, réservoir animal selvatique, avec transmission par des moustiques (Aedes spp., Hemagogus spp.) (« fièvre jaune selvatique »). Transmission interhumaine par Aedes aegypti (épidémies urbaines ou rurales). En Afrique transmission par Aedes africanus (cycle animal) ou A. simsponi et A. aegypti (transmission à l'homme). |
Fièvre Congo-Crimée[63] FCC |
V | Bunyavirus | Rongeurs, bovins. |
Symptômes généralement discrets. Possibilité d'une fièvre hémorragique sévère : malaise, céphalée, gastro-entérite, hémorragies en phase finale de la maladie (mortalité 2-6 %). |
Endémique en Europe de l’Est, saisonnière, en extension (Albanie, Bulgarie, Chypre, France, Grèce, Italie, Kosovo, Moldavie, Portugal, Roumanie, Russie, Serbie, Espagne, Turquie, Ukraine, Pays-Bas, Allemagne). Arbovirus transmise par des tiques (Hyalomma marginatum, Amblyomma). Transmission inter-humaine possible. |
Fièvre boutonneuse[64] |
B | Rickettsia conorii | Chien, rongeurs, lapin. | Frissons, fièvre (100 % des cas), courbatures, céphalées, arthralgies, myalgies. Escarre rouge ou noire de 0,5-2 cm de diamètre au point de morsure de la tique (72 % des cas) + adénopathie satellite. Contamination oculaire : réaction conjonctivale + ganglion satellite. À 3-4 jours : éruption généralisée maculo-papuleuse (97 % des cas) ± pétéchies. Pronostic bénin, mais 6-7 % de cas sévères (sujets immunodéprimés) et 2-5 % mortalité. | Contamination saisonnière par morsure de tique (en France : Rhipicephalus sanguineus , la tique du chien) ; voie oculaire, voie respiratoire. Littoral méditerranéen, Afrique, Inde |
Escherichia coli entéro-hémorragiques[65] |
B | Eche Sérotypes majeurs
Atypiques
Émergent
|
Bovins, ovins, chèvre, porc, cheval, poule, pigeon, lapin, chien, chat. | - Infection asymptomatique. - Diarrhée passagère. - Diarrhée hémorragique. - Complications rares mais graves : micro-angiopathie thrombotique (MAT), syndrome hémolytique et urémique (SHU). |
E. coli producteurs de shigatoxines STX. Consommation de viande bovine crue ou de lait contaminés. |
Escherichia coli extra-intestinaux[66] |
B | Expec | Bovins, ovins, porc | Infection des voies urinaires, septicémie, infections extra-intestinales. | Aliments d’origine animale. |
| Encéphalites à tiques ou méningo-encéphalite verno-estivale (Meve) |
V | Flavivirus | Campagnol, écureuil, lièvre, taupe, oiseaux, cheval, bovins, mouton et chèvre. | - Première phase septicémique (80 % des cas) : fièvre et frissons. - Seconde phase : méningo-encéphalite. Paralysie des dorsaux et des membres. Si le coma s'installe, 40 % de létalité. Formes simulant la poliomyélite. - En Russie d'Europe, fièvre à rechute - Fièvre hémorragique (fièvre d’Omsk et maladie de la forêt de Kyasanur). |
Meve : maladie saisonnière (printemps-été) en extension. Vecteur principal en Europe : Ixodes persulcatus, mais aussi Ixodes ricinus (pour le louping ill) ou des moustiques. Maladies proches : • louping ill (Royaume-Uni) ; • encéphalite verno-estivale russe (Russie, Corée) ; • fièvre hémorragique d’Omsk (Sibérie) ; • maladie de la forêt de Kyasanur (Inde). |
Encéphalite équine de l'Est[67] |
V | Alphavirus type Est | Très nombreuses espèces animales infectées sans symptômes. Les oiseaux jouent un rôle majeur pour les types Est et Ouest, comme les mammifères pour le type Venezuela. Le cheval est un amplificateur. | Encéphalite sans participation médullaire. 70 % des cas chez des enfants. Fièvre élevée, céphalées, vomissements, puis abolition des réflexes cutanés, tremblements, convulsions, rigidité de la nuque. Virus Est et Venezuela 65 % de létalité. (virus Ouest : 15 %). Séquelles paralytiques fréquentes.||États-Unis, à l’est des Appalaches, Mexique, Canada (Ontario), Panama, Cuba, République Dominicaine, Jamaïque, Brésil, Guyana, Trinité, Argentine, Philippines. Vecteurs : moustiques (Culiseta melanura, Aedes spp.). |
|
Encéphalite équine de l'Ouest[67] |
V | Alphavirus type Ouest | États-Unis, Canada, Argentine, Pérou, Chili, Colombie, Guyana, Brésil. Vecteurs : Culex tarsalis, mais aussi Culex spp. et Anopheles spp. ; tiques (Triatoma) de rongeurs sauvages (chien de prairie, écureuil) ; acariens de certains oiseaux (Dermanyssus et Bdellonyssus). Homme et cheval sont un « cul-de-sac » épidémiologique. |
||
Encéphalite équine du Venezuela[3] |
V | Alphavirus type Venezuela | Venezuela, Colombie, Trinité, Équateur, Panama, Mexique, Brésil. En 1971, épisode aux sud-est des États -Unis. Vecteurs : arthropodes (Mansonia titillans, Aedes triseriatus, A. taeniorhynchus). |
||
Botulisme[68] |
B | Clostridium botulinum | Conserve de viande de bœuf, produits laitiers. Jambon non cuit, salé et séché, charcuteries/saucisses, pâtés, miel. Poulet. Poisson salé et séché, fermenté, marinades. | Paralysies flasques, symétriques. Atteinte oculaire (vision floue, diplopie, mydriase), puis sécheresse de la bouche, troubles de la déglutition et de l’élocution. Parfois vomissements et diarrhée. Forme grave : paralysie des membres et des muscles respiratoires. Mort par insuffisance respiratoire. | Zoonose accidentelle liée à la consommation de conserves familiales ou artisanales. Pas de transmission interhumaine (zoonose bornée). |
| Infection par Bordetella bronchiseptica[69] |
B | Bordetella bronchiseptica très proche de l'agent de la coqueluche, B. pertussis |
Nombreuses espèces animales : chien, lapin, chat. | L’infection humaine est rare (sujets immunodéprimés). Bronchite, bronchopneumonie récidivantes, avec toux, dyspnée, sécrétions bronchiques muco-purulentes. | L’homme se contamine à partir des animaux excréteurs et de leur environnement souillé. |
Liste des zoonoses considérées, en France, comme maladies professionnelles indemnisables |
| Zoonose[3] |
Régime général tableau n° | Régime agricole tableau n° |
|---|---|---|
Brucellose professionnelle |
24 | 6 |
| Maladie du charbon | 18 | 4 |
| Fièvre Q | 53B | 49B |
| Hantavirus | 96 | 56 |
| Leptospirose | 19 A |
5 |
| Maladie de Lyme | 19B | 5 bis |
Ornithose-psittacose |
87 | 52 |
| Pasteurellose | 86 | 50 |
| Rage professionnelle | 56 | 30 |
| Rickettsiose | 53 A |
49 A |
| Rouget du porc | 88 | 51 |
| Infections à Streptococcus suis |
92 | 55 |
| Tuberculose | 40 A, B, C et D | 16 A et B |
| Tularémie | 68 | 7 |
Classification des zoonoses majeures, mineures, exceptionnelles, probables et potentielles |
Zoonoses majeures |
- Brucellose
- Maladie du charbon
- Encéphalites américaines est, ouest,
- Encéphalite Venezuela
- Fièvre jaune
- Fièvre de Lassa
- Grippe zoonotique à virus H5N1 et à virus H7N9
- Leptospirose
- Morve
- Peste
- Psittacose
Rage des mammifères non volants- Salmonelloses
TuberculoseListe donnée dans [3]
Zoonoses mineures |
- Borrelioses
- Campylobactériose
- Chorio-méningite lymphocytaire
- Ecthyma
- Encéphalite à tiques
- Encéphalomyocardite
- Fièvre boutonneuse
- Fièvre de la vallée du Rift
- Fièvre hémorragique avec syndrome rénal
- Fièvre Q
- Listériose
- Maladie des griffes du chat
- Maladie de Lyme
- Maladie de Newcastle
- Mélioïdose
- Pasteurellose
- Pseudotuberculose
- Psittacose
- Rouget
- Sodoku
- Staphylococcies
- Stomatite vésiculeuse
- Streptococcies
- Streptobaccillose
- Tularémie
- West-Nile
Yersiniose à Y. enterocolitica[3]
Zoonoses exceptionnelles |
Bénignes
- Cow pox
- Grippes
- Maladie de Yaba
- Pseudo cow-pox
- Shigelloses
- Stomatite papuleuse bovine
Graves
- Ebola
- Grippe zoonotique à virus H5N1
- Hépatite virale A
- Herpès virus B
- Maladie de Marburg
- Variole du singe
- Virus Hendra
- Virus Nipah
Syndrome respiratoire aigu sévère[3]
Zoonoses probables et potentielles |
Probables |
- Encéphalite à virus Borna-like
Potentielles |
- Maladie de Borna
- Infection par Helicobacter
Infection à HTLV-3 et 4[3]
Particularités et difficultés de la lutte contre les zoonoses |

Lésion cutanée typique de la maladie de Lyme (érythème migrant en anneau autour d'une tache centrale, correspondant au point de piqûre de la tique) sur le bras d'un enfant de 5 ans.
La variété des réservoirs, des hôtes intermédiaires et des vecteurs de zoonoses ainsi que leur appartenance à des écosystèmes naturels complexes et incontrôlables rendent la lutte contre ces maladies particulièrement complexe. Les zoonoses telluriques (peste endogée, charbon), par exemple, ne peuvent pas être éradiquées. L'infection latente des hôtes intermédiaires, tout comme le portage sain ou asymptomatique des agents pathogènes par une variété de réservoirs sauvages posent des problèmes insolubles. De même les arboviroses, qui impliquent une variété de vecteurs incontrôlables.
L'exercice et le développement des activités humaines contribuent à l’extension des zoonoses : c'est le cas de l'élevage intensif ou familial, du repeuplement du gibier, de la mise en place de parcs animaliers, de l’utilisation des déjections animales. L'urbanisation, le défrichage, la déforestation, l'irrigation, les grands travaux, modifient l'écologie locale et influent sur les espèces vecteurs et les espèces réservoirs. Le développement du tourisme international et la recherche de nouveaux espaces de loisirs augmentent les possibilités de contact entre l'être humain et de nouveaux agents pathogènes. Dans les pays en voie de développement où certaines zoonoses anciennes sont endémiques et où de nouvelles zoonoses émergent à intervalles réguliers, les infrastructures, le personnel et les dotations financières manquent pour lutter efficacement contre ces maladies.
La lutte contre les zoonoses repose en effet tout d'abord sur des mesures collectives, conçues, implémentées et suivies par les autorités sanitaires médicales et vétérinaires nationales et internationales (surveillance épidémiologique, dépistage, vaccination, abattage, contrôles, réglementation, information, sensibilisation, gestion de crise). Mais en dépit des programmes sanitaires déployés localement par ces autorités, le risque de contracter une zoonose accidentelle dans la vie courante est fréquent et la lutte repose également sur des mesures individuelles relevant de la responsabilité quotidienne des particuliers (hygiène, vaccination, prévention). S'agissant de précautions souvent banales qui requièrent une discipline librement consentie (car impossible à imposer à chacun), ces comportements sont les plus difficiles à faire évoluer : c'est le cas lors de contact avec des animaux de compagnie classiques ou exotiques (manque d'hygiène, intimité exagérée, non-respect des vaccinations, du déparasitage, importation ou adoption de sujets ou d'espèces à risques), pendant certaines activités professionnelles (négligence, non-respect des mesures d'hygiène et de prévention), lors de voyages ou des loisirs (non-respect des recommandations sanitaires[70]), ou simplement lors de la préparation et de la consommation de repas incluant des produits d'origine animale (consommation d'aliments à risque, mauvaise conservation, hygiène alimentaire négligée).
Il est cependant possible de lutter efficacement contre les zoonoses et certaines d'entre elles, autrefois très répandues, ont été éradiquées dans de nombreux pays. C'est le cas de la morve, de la rage[n. 15], de la brucellose des ruminants. D'autres sont en régression au plan mondial (peste, fièvre jaune, morve). Mais certaines maladies d'origine animale restent une préoccupation sanitaire permanente ou reprennent vigueur après une période de déclin (toxoplasmose, salmonellose, leishmaniose, pasteurellose, listériose, échinococcose). L’Afrique et l’Asie restent les deux grands réservoirs de zoonoses à fort potentiel épidémique (fièvres de Lassa, Ebola, maladie de Marburg, grippe H5N1, SRAS). Émergent en outre régulièrement de nouveaux agents zoonotiques (nCJD, Hendra, Nipah, etc.) et des variantes pathogènes qui résistent à des traitements classiques, efficaces par le passé.
Références |
Jones K E, Patel N G, Levy M A, Storeygard A, Balk D, Gittleman J L, Daszak P (2008) Global trends in emerging infectious diseases. Nature 451, 990–993. (doi:10.1038/nature06536)
Lloyd-Smith J O, George D, Pepin KM, Pitzer VE, PulliamJ RC, Dobson AP, Hudson PJ, Grenfell BT (2009) Epidemic dynamics at the human-animal interface. Science 326, 1362–1367. (doi:10.1126/science.1177345)
N. Haddad et al., Les zoonoses infectieuses. Polycopié des Unités de maladies contagieuses des écoles vétérinaires françaises, Lyon, Mérial, juin 2015, 214 p., PDF (lire en ligne), p. 9 à 11
Christopher J. Dibble, Eamon B. O'Dea, Andrew W. Park, John M. Drake (2016), Waiting time to infectious disease emergence ; Journal ot the royal society Interface ; 19 Octobre2016. DOI: 10.1098/rsif.2016.0540
Samuel Alizon, C'est grave Docteur Darwin? : l'évolution, les microbes et nous, Éditions du Seuil, 2016(ISBN 2021102920, OCLC 940971773, lire en ligne)
INRA (2009) Vidéo mise en ligne par l'Inra Importance de la circulation d'agents pathogènes entre la faune sauvage et domestique dans l'émergence de maladies infectieuses
Bernard Vallat. Les zoonoses émergentes et ré-émergentes [1] sur le site de l'OIE.
Stratégie 2011. Position française sur le concept « One Health/Une seule santé », ministère français des Affaires étrangères et européennes, Direction générale de la mondialisation, du développement et des partenariats. 2011, 28 pages.
[2] L’Assemblée mondiale de la santé sur le site de l'OMS.
[3] Le journal sur le site du Center for disease control.
[4] Le site du Centre européen de prévention et de contrôle des maladies.
Co-operation on Health and Biodiversity.
[5] Réseau européen d’excellence pour la prévention et le contrôle des zoonoses.
Réseaux Epizone, Eden.
« Zoonoses. Prévention - Risques - INRS », sur www.inrs.fr (consulté le 28 janvier 2019)
« Les risques biologiques en milieu professionnel - Brochure - INRS », sur www.inrs.fr (consulté le 28 janvier 2019)
Haddad et al., 2015, p. 27.
Haddad et al., 2015, p. 31.
Haddad et al., 2015, p. 139.
Haddad et al., 2015, p. 48.
Haddad et al., 2015, p. 180.
Haddad et al., 2015, p. 67.
Haddad et al., 2015, p. 93.
Haddad et al., 2015, p. 54.
Haddad et al., 2015, p. 73.
Haddad et al., 2015, p. 116.
Haddad et al., 2015, p. 83.
Haddad et al., 2015, p. 124.
Haddad et al., 2015, p. 184.
Haddad et al., 2015, p. 128.
Haddad et al., 2015, p. 80.
Haddad et al., 2015, p. 97.
Haddad et al., 2015, p. 147.
Haddad et al., 2015, p. 112.
Haddad et al., 2015, p. 118.
Haddad et al., 2015, p. 125.
Haddad et al., 2015, p. 133.
Haddad et al., 2015, p. 171.
Haddad et al., 2015, p. 176.
Haddad et al., 2015, p. 51.
Haddad et al., 2015, p. 101.
Haddad et al., 2015, p. 105.
Haddad et al., 2015, p. 130.
Haddad et al., 2015, p. 96.
Haddad et al., 2015, p. 42.
Haddad et al., 2015, p. 58.
Haddad et al., 2015, p. 64.
Haddad et al., 2015, p. 177.
Haddad et al., 2015, p. 165.
Haddad et al., 2015, p. 87.
Haddad et al., 2015, p. 36.
Haddad et al., 2015, p. 188.
Haddad et al., 2015, p. 166.
Haddad et al., 2015, p. 156.
Haddad et al., 2015, p. 168.
Haddad et al., 2015, p. 153.
Haddad et al., 2015, p. 187.
Haddad et al., 2015, p. 132.
Haddad et al., 2015, p. 143.
Haddad et al., 2015, p. 77.
Haddad et al., 2015, p. 160.
Haddad et al., 2015, p. 163.
Haddad et al., 2015, p. 158.
Haddad et al., 2015, p. 114.
Haddad et al., 2015, p. 43.
Haddad et al., 2015, p. 46.
Haddad et al., 2015, p. 173.
Haddad et al., 2015, p. 24.
Haddad et al., 2015, p. 23.
Ministère des Affaires sociales, de la Santé et des Droits des femmes - www.sante.gouv.fr, « Recommandations sanitaires aux voyageurs - Ministère des Affaires sociales, de la Santé et des Droits des femmes - sante.gouv.fr », sur www.sante.gouv.fr (consulté le 29 juillet 2015)
Notes |
Le terme couvrant ici également les infestations parasitaires.
Mammifères, oiseaux, poissons et reptiles, domestiques et sauvages.
Définition donnée en 1959 par les experts de l’Organisation mondiale de la santé.
Le SIDA, initialement transmis du singe à l’homme, mais aujourd'hui véhiculé de manière interhumaine, n'est pas classé dans les zoonoses.
Sauf chez les sujets immunodéprimés.
75% environ des maladies humaines émergentes sont des zoonoses
Non exclusives : une même maladie peut être rattachée à plusieurs catégories : la fièvre de la vallée du Rift est transmise par un moustique (métazoonose) et implique un ruminant domestique (orthozoonose).
Soit vers l’animal, en mode « rétrograde » ou « reverse » (l'homme rend son infection à l'animal), soit vers un autre être humain (mode « interhumain »). Tant que l'animal joue un rôle dans la contamination humaine, la maladie reste zoonotique. Quand la transmission interhumaine devient la règle, la maladie cesse d’être une zoonose.
Toujours selon l'OIE, une maladie ré-émergente est une maladie connue qui apparaît dans un nouveau contexte, élargit sa gamme d'hôtes ou enregistre une forte progression de sa prévalence.
Proposée, dès 2004, par la WCS, ([6] Wildlife Conservation Society) et initialement baptisée One World-One Health.
L’Organisation mondiale de la santé (OMS), l’Organisation des Nations unies pour l’alimentation et l’agriculture (FAO), l’Organisation mondiale de la santé animale (OIE), le Fonds des Nations unies pour l’enfance (UNICEF), le bureau du Coordonnateur du système des Nations unies sur la grippe (UNSIC) et la Banque mondiale.
Le concept n'est pas limité aux zoonoses. il couvre toutes les pathologies ayant un impact sur la santé publique et la sécurité alimentaire.
Réseau [7] OFFLU OIE/FAO sur les grippes animales ; réseau GLEWS OIE/OMS/FAO, système mondial d’alerte et de réponse précoces pour les maladies animales majeures (dont les zoonoses) ; INFOSAN, réseau OMS/FAO international des autorités de sécurité sanitaire des aliments ; portail IPFSAPH international sur la sécurité sanitaire des aliments et sur la santé animale et végétale.
Liste établie par un comité d'experts de l'Organisation mondiale de la santé. Les zoonoses parasitaires. Série de rapports techniques 637. Genève, 1979.
Des mammifères non volants.
Voir aussi |
Liens externes |
Notices d'autorité :
Bibliothèque nationale de France (données)- Bibliothèque du Congrès
- Gemeinsame Normdatei
- Bibliothèque nationale de la Diète
- Bibliothèque nationale d’Espagne
- Notices dans des dictionnaires ou encyclopédies généralistes : Encyclopædia Britannica • Encyclopædia Universalis
- Ressource relative à la recherche : JSTOR
Dossier Zoonoses de l'INRS (2015)
Section Infections transmises de l'animal à l'enfant, 6e Journées Nationales d'Infectiologie (France, 2005)- H. Krauss, A. Weber, M. Appel, B. Enders, A. v. Graevenitz, H. D. Isenberg, H. G. Schiefer, W. Slenczka, H. Zahner: Zoonoses. Infectious Diseases Transmissible from Animals to Humans. 3rd Édition, 456 pages. ASM Press. American Society for Microbiology, Washington DC., USA. 2003. (ISBN 1-55581-236-8)
- http://www.medical-microbiology.de/Dateien/zoo_eng.html
Dossier Les zoonoses : Recherches à l'Inra (juin 2005)
Bibliographie |
- Centre d’études et de prospective du ministère de l’Agriculture (2014) Zoonoses émergentes et réémergentes : enjeux et perspectives ; analyses publiées par le Centre d’études et de prospective du ministère de l’Agriculture, de l’Agroalimentaire et de la Forêt ; Analyse n° 66, janvier 2014 ; téléchargeable : http://agriculture.gouv.fr/publications-du-cep ou http://agreste.agriculture.gouv.fr/publications/analyse/
(fr) Alizon S (2016) C'est grave Dr Darwin ? L'évolution, les microbes et nous, Le Seuil (ISBN 2021102920)
- Portail de la médecine
- Portail de l’élevage
LSH gFfqPWUMENp8NvTrD,4cMHlal,z9 RN,Q Kc J,WJuiLEcqtxjt rxQze,hSCx1JBEvdzvP5Mf8A
